ALIMENTAZIONE E DIABETE
- DIABETE
- COME SI CURA
- ALIMENTAZIONE
- EDUCAZIONE SANITARIA
- COMPLICANZE
- DIZIONARIO
- CONVERSIONE GLICOSILATA
CHE COS’È IL DIABETE
Il diabete è una malattia cronica in cui si ha un aumento della glicemia, ovvero dei livelli di zucchero nel sangue, che l’organismo non è in grado di riportare alla normalità. Questa condizione può dipendere da una ridotta produzione di insulina, l’ormone secreto dal pancreas per utilizzare gli zuccheri e gli altri componenti del cibo e trasformarli in energia, oppure dalla ridotta capacità dell’organismo di utilizzare l’insulina.
 SINTOMI
SINTOMI
L‘AUTOCONTROLLO
 TERAPIA
TERAPIA
 RICERCA
RICERCA
LA TERAPIA DEL DIABETE – Le basi della terapia del diabete sono il corretto stile di vita e l’alimentazione adeguata, personalizzati sulla base del tipo di diabete, dell’età, del grado di sovrappeso e delle esigenze individuali quotidiane. Il diabete tipo 1 si cura con l’insulina in somministrazioni multiple nella giornata, mentre per il diabete tipo 2 esistono numerosi farmaci, scelti sulla base delle caratteristiche e delle esigenze del singolo paziente. In taluni casi l’insulina può essere una scelta terapeutica anche per il diabete tipo 2.
 CONTROLLO
CONTROLLO
 ESERCIZIO FISICO
ESERCIZIO FISICO
 L’IGENE PERSONALE
L’IGENE PERSONALE
 PREVENZIONE
PREVENZIONE
Più del 50% dei malati di Diabete in Italia sono pazienti in sovrappeso o addirittura obesi, in questi casi un’alimentazione equilibrata associata ad una moderata ma costante attività fisica, sono il primo fattore indispensabile per l’impostazione di un’efficace terapia che tenga sotto controllo i sintomi del diabete.
 LA DIETA
LA DIETA
 CARATTERISTICHE DEGLI ALIMENTI
CARATTERISTICHE DEGLI ALIMENTI
 EQUIVALENZA DEGLI ALIMENTI
EQUIVALENZA DEGLI ALIMENTI
 LA CONTA DEI CARBOIDRATI IN PRATICA
LA CONTA DEI CARBOIDRATI IN PRATICA
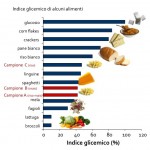
 ALIMENTAZIONE A BASSO INDICE GLICEMICO
ALIMENTAZIONE A BASSO INDICE GLICEMICO
EDUCAZIONE SANITARIA
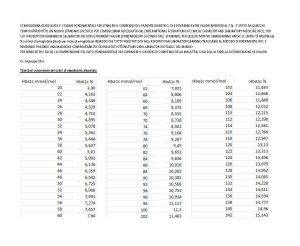
CONSIGLI AL PAZIENTE PER L’AUTOMONITORAGGIO DELLA GLICEMIA EDUCAZIONE SANITARIA AL PAZIENTE DIABETICO CONSIGLI PER L’AUTOMONITORAGGIO DELLA GLICEMIA CONSIGLI PER LA PREVENZIONE E IL TRATTAMENTO DELL’IPOGLICEMIA CONSIGLI IN CASO DI MALATTIE INTERCORRENTI CONSIGLI IN CASO DI VIAGGI LUNGHI E GUIDA D’AUTOVEICOLI CONSIGLI PER LA PREVENZIONE DEL PIEDE DIABETICO CONSIGLI IN CASO DI GRAVIDANZA CONSIGLI PER L’ATTIVITA’ FISICA CONSIGLI AL PAZIENTE PER L’AUTOMONITORAGGIO DELLA GLICEMIA Il campione deve essere prelevato pungendo lateralmente l’estremità del dito
CONTINUA LA LETTURA
- La goccia di sangue deve essere applicata correttamente sulla striscia
- I tempi di reazione devono essere rispettati
- Il corretto funzionamento del reflettometro deve essere verificato periodicamente
- Le strisce non devono essere scadute e devono essere conservate correttamente. Controllare e memorizzare il codice per ogni nuova confezione. 6. I dati devono essere sempre registrati sul diario glicemico
- In caso di gravi deficit visivi, il test deve essere effettuato da un familiare
- Il numero delle misurazioni è da definire in base all’obiettivo metabolico e al tipo di terapia in atto:
- In generale le misurazioni devono essere effettuate: – nel paziente in trattamento intensivo: prima di ogni sommininistrazione d’insulina rapida – nel paziente insulinotrattato: più volte al dì (cambiando ogni volta gli orari) – nel paziente non insulinotrattato: 1-3 volte la settimana
- In particolare le misurazioni devono essere intensificate in caso di: – controllo metabolico insufficiente o diabete instabile – impostazione o cambiamento della terapia con ipoglicemizzanti orali e\o insulina – malattie intercorrenti (stati febbrili)
- I controlli devono essere effettuati a rotazione: di mattino a digiuno, prima dei pasti, dopo 2 ore dal pasto, prima di andare a letto
- Controllare la glicemia notturna (ore 3) se c’è sospetto d’ipoglicemia notturna
- Contattare il Medico se in due controlli successivi la glicemia è ≥ 300 mg\dl
- Controllare anche le urine (chetonuria) in caso di malattia intercorrente (soprattutto nel diabete tipo 1)
- Verificare periodicamente col Medico se le procedure dell’autocontrollo sono corrette. Informare il paziente sui sintomi premonitori e sulle situazioni che potrebbero causare ipoglicemia (pasti saltati, inadeguati o ritardati, esagerata attività fisica, irregolarità nell’assunzione dei farmaci). Fornire al paziente uno schema che lo informi sugli orari in cui (rispetto allo schema terapeutico) il rischio d’ipoglicemia è maggiore (in genere prima del pasto successivo o durante la notte).
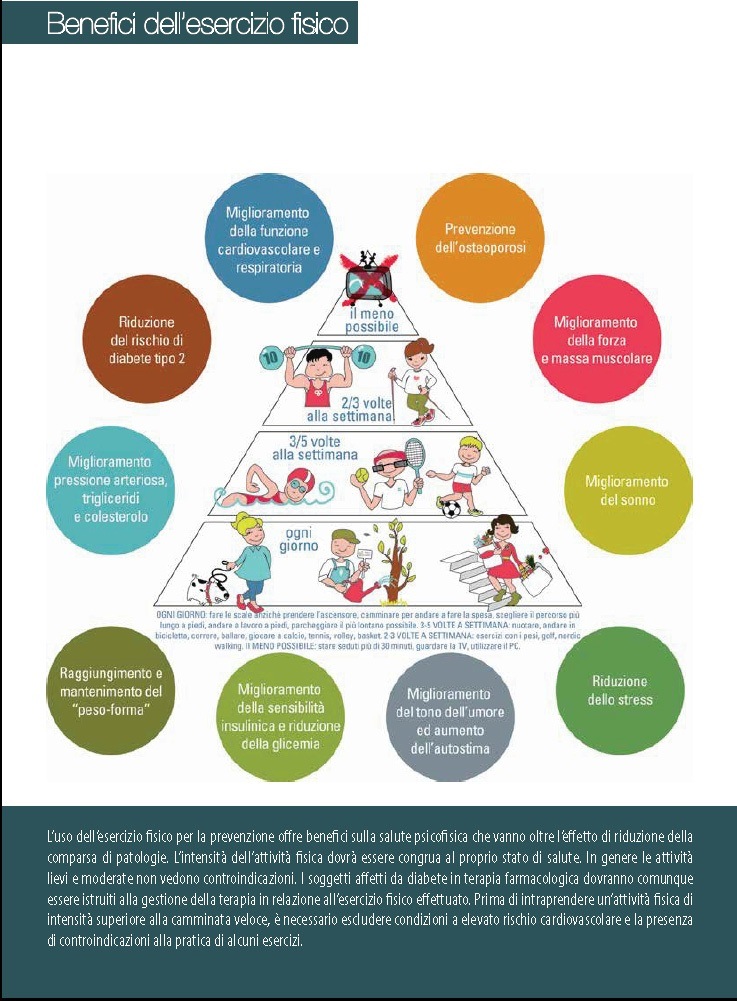
CONSIGLI PER IL PAZIENTE: Portare con sé sempre un po’ di zucchero (3 zollette in una scatoletta da rullino fotografico) Portare con sé il diario del diabete (se disponibile) In caso d’attività fisica intensa, assumere una porzione extra di carboidrati (un panino) E’ necessario informare i familiari e i colleghi di lavoro del rischio d’ipoglicemia In caso di sintomi che fanno sospettare l’ipoglicemia, non perdere tempo, e assumere una dose adeguata di zuccheri, a scelta tra: 3-4 zollette di zucchero 5-6 caramelle un succo di frutta un bicchiere di una bibita dolce (aranciata, coca-cola) Se possibile, tenere a disposizione una fiala di glucagone da somministrare nei casi che non si risolvono rapidamente con la terapia sopra enunciata A crisi risolta, mantenere i valori glicemici costanti assumendo una quantità extra di farinacei (un panino, due o tre fette biscottate) Quando possibile, tentare di documentare i valori glicemici all’inizio della crisi ipoglicemica (sintomi premonitori). Non interrompere la terapia antidiabetica (incluso l’insulina) anche in caso di vomito, diarrea, perdita dell’appetito, febbre Se non è possibile alimentarsi normalmente (vomito, diarrea), sostituire i cibi solidi con bevande zuccherate (1 pasto = 50 gr di zucchero = 10 cucchiaini di zucchero in un litro di tè oppure mezzo litro di cocacola oppure mezzo litro di succo di frutta), considerando sempre i valori della glicemia Bere abbondantemente (anche 3-4 litri d’acqua nelle 24 ore) in caso di diarrea o vomito profusi. E’ raccomandabile una minestra salata per compensare le perdite di sale. Aumentare i controlli della glicemia e dell’acetonuria (anche ogni 3-4 ore) In caso di terapia insulinica prendere contatto con il Medico Curante e\o il Centro Specialistico per un eventuale adeguamento della terapia, nel caso in cui si determini una tendenza all’aumento della glicemia e\o una comparsa di chetonuria (il più presto possibile se la glicemia supera costantemente i valori di 450 mg\dl e\o è presente forte chetonuria) Al paziente esperto ed affidabile può essere consigliato di modificare autonomamente la dose d’insulina pronta, se la glicemia supera i 250 mg\dl, aumentandola del 10-20% in più rispetto alla dose quotidiana CONSIGLI IN CASO DI VIAGGI LUNGHI E GUIDA D’AUTOVEICOLI VIAGGI LUNGHI non esiste nessuna limitazione per i viaggi, anche per lunghe distanze, a meno di gravi complicanze in atto sono necessari un’adeguata scorta di farmaci e un attento monitoraggio della glicemia l’insulina può essere conservata a temperatura ambiente per almeno un mese in caso di viaggi in aereo molto lunghi, occorrerà rivedere lo schema della terapia insulinica in quanto i fusi orari possono interferire con l’orario dei pasti in caso di diarrea, vomito o patologie intercorrenti (vedi paragrafo precedente). GUIDA DI AUTOVEICOLI Portare sempre una scorta di zucchero in macchina Evitare lunghi viaggi non interrotti da soste per riposare e/o mangiare • Non ingerire assolutamente alcool prima di mettersi alla guida • Interrompere immediatamente la guida in caso di: • comparsa di sintomi di ipoglicemia • improvviso calo della vista (emorragia vitreale, distacco di retina). CONSIGLI PER LA PREVENZIONE DEL PIEDE DIABETICO 1) Non camminare a piedi nudi (nemmeno in spiaggia!): rischio di ferite 2) Calzature: Devono essere larghe, con punta arrotondata, comode e con tacco basso (< 5 cm), senza cuciture interne, pianta di appoggio in cuoio (evitare i materiali impermeabili) Quando si decide di comprare un nuovo paio di scarpe, provarle di sera (piede più gonfio per edema) Cambiarle spesso (per evitare la pressione sempre sugli stessi punti) Controllarle sempre all’interno prima d’indossarle per l’eventuale presenza di difetti o corpi estranei Non utilizzare sandali, che lasciano le dita scoperte (rischio di ferite) Non utilizzare solette di plastica o in gomma (sì di lana e cotone) 3) Calze: vanno sempre indossate!: se i piedi sono freddi indossare calze di lana (anche due paia), non scaldarli con fonti dirette di calore, es.: borse d’acqua, stufe elettriche cambiare ogni giorno i calzini evitare l’uso di elastici stretti, calze auto-reggenti, calzini rammendati 4) Igiene dei piedi: Eseguire quotidianamente un’accurata osservazione (anche utilizzando uno specchio e una buona sorgente di luce) , igiene e pulizia della cute e delle unghie dei piedi Effettuare pediluvi brevi (5′), quotidiani, con acqua tiepida (37°C) e un sapone a pH fisiologico, asciugare bene specie tra le dita Non tagliare le unghie troppo corte; utilizzare forbicine pulite e a punte arrotondate, evitare di pungere la cute con le stesse fino a farla sanguinare (per smussare gli angoli meglio usare una limetta non metallica, ad esempio di cartone). Evitare l’uso di lamette da barba, pinze taglienti, lime metalliche. Se la pelle è secca usare una crema idratante, se umida un talco (senza abbondare) Non usare per pulire la cute alcool e\o disinfettanti, specie se colorati (potrebbero mascherare un’eventuale piccola ferita) 5) Controllare la sensibilità con un oggetto a punta (matita) 6) Avvertire e far ispezionare dal Medico qualunque callosità, durone, screpolatura, vescicola, cambiamento di colore (arrossamenti) o ulcera dei piedi 7) Evitare le cure dal callista e i callifughi chimici. CONSIGLI IN CASO DI GRAVIDANZA INFORMAZIONI CHE OGNI DONNA DIABETICA CHE DESIDERA AVERE UN BAMBINO DEVE SAPERE Il diabete mellito non influisce sulla fertilità La gravidanza dovrebbe essere programmata, poiché la glicemia deve essere il più possibile vicino alla norma prima del concepimento (le donne con diabete scarsamente controllato al momento del concepimento hanno un rischio significativamente aumentato di avere un figlio malformato o un aborto) La gravidanza può essere relativamente o del tutto controindicata in caso di gravi complicanze (ipertensione arteriosa, cardiopatia ischemica, nefropatia, retinopatia, neuropatia autonomica sintomatica) La gravidanza non induce complicanze tipiche del diabete, e se già presenti, con un buon compenso metabolico in genere non peggiorano (un maggior rischio è presente per la retinopatia e la nefropatia) Il rischio di mortalità materna è lievemente più elevato rispetto alla popolazione generale di donne gravide E’ possibile controllare adeguatamente il diabete (con dieta, insulina ed autocontrollo) durante tutto il periodo di gravidanza. Solo un diabete non ben controllato può danneggiare il feto. E’ obbligatorio il passaggio in cura presso il Centro Diabetologico Il parto non presenta particolari rischi, ma deve avvenire sempre in ospedale (potrebbe essere necessario il taglio cesareo per macrosomia fetale o altre complicanze materno-fetali) Il rischio di presenza di diabete alla nascita è quasi inesistente Il rischio di mortalità perinatale e di malformazioni (se il controllo metabolico è ottimale) è di poco più elevato rispetto alla media • L’allattamento materno è possibile, anzi deve essere favorito Il rischio che il figlio si ammali di diabete è lievemente più elevato (circa il 3%). CONSIGLI PER L’ATTIVITA’ FISICA I soggetti diabetici ben compensati non hanno particolari limitazioni, mentre in quelli scompensati o a rischio (vedi) ci vuole più cautela, perché si può verificare un aggravamento durante lo sforzo fisico. In caso di soggetti insulinotrattati e per sforzi fisici intensi e prolungati (> 30-60 min.), è utile la consulenza del Centro Diabetologico per l’adeguamento della dose d’insulina. L’esercizio fisico: • migliora il controllo glicemico • riduce il rischio di complicanze aiuta a mantenere un peso corporeo ottimale e\o a dimagrire migliora la qualità di vita (dà sensazione di benessere) riduce il rischio cardiovascolare e ottimizza il controllo della pressione arteriosa migliora l’assetto lipidico aumenta la sensibilità all’insulina CONSIGLI GENERALI Svolgere l’attività fisica regolarmente (ogni giorno o almeno 3-4 volte la settimana) Non è necessario effettuare esercizi fisici intensi (basta una passeggiata di 20 minuti a passo sostenuto) Il programma d’esercizio fisico deve essere iniziato con prudenza, evitando di affrontare subito situazioni impegnative, e deve proseguire con graduali aumenti Ogni allenamento deve iniziare con una fase di riscaldamento e terminare con una di raffreddamento di almeno cinque minuti Usare calzature appropriate (ispezionare i piedi dopo l’esercizio) E’ meglio, se possibile, non effettuare esercizi fisici intensi dopo cena per evitare il rischio d’ipoglicemie notturne Portare con sé 3-4 zollette di zucchero Aumentare l’apporto di zuccheri con la dieta, soprattutto in caso di attività intensa e \o di durata superiore ai 60 minuti, durante e dopo l’esercizio (vedi schema pag. nel capitolo Situazioni particolari). SITUAZIONI PARTICOLARI In caso di diabete tipo 1 (eventuale consulenza col diabetologo per sforzi intensi e prolungati) Non iniziare l’esercizio se la glicemia è >250 mg\dl e se è presente chetonuria Monitorare la glicemia prima, durante e soprattutto dopo (alla fine e a distanza di 2-3 ore) l’esercizio (specie se intenso e prolungato) Insulina – Iniettare l’insulina in sedi diverse da quelle interessate dall’esercizio fisico (assorbimento più rapido): es. il braccio per il tennis – Se possibile (esercizio programmato) ridurre la dose dell’insulina che lo precede del 25-30% (à consulenza eventuale col diabetologo) – Altrimenti (esercizio non programmato) farlo precedere da uno spuntino glicidico (un panino, un frutto) Per esercizi che superano i 60 minuti, assumere ogni ora 20-40 gr di carboidrati (es.: un frutto) Alla fine di un esercizio fisico particolarmente intenso e prolungato (>60 min.) ridurre il dosaggio successivo dell’insulina e assumere una dose supplementare di carboidrati (es.: un frutto, un panino), poiché il consumo ematico di glucosio rimane elevato per molte ore dopo lo sforzo. Quest’ultima raccomandazione è importante soprattutto se l’esercizio è stato effettuato dopo cena, per evitare il rischio di ipoglicemie notturne. 2. In caso di diabete tipo 2 e di sforzi fisici intensi e prolungati: Ridurre il dosaggio degli antidiabetici orali (sulfaniluree) Assumere quote supplementari di zuccheri SITUAZIONI IN CUI BISOGNA CONSIGLIARE CON CAUTELA L’ESERCIZIO Retinopatia proliferativa, in cui l’esercizio fisico intenso aumenta il rischio di emorragia Malattia cardiovascolare (specie nel diabete tipo 2) Variazioni eccessive della pressione arteriosa Neuropatia periferica (rischio di lesioni traumatiche a carico del piede) Se la glicemia è ≥ a 300 mg\dl oppure ≥ 240 mg\dl con chetonuria Se c’è rischio di crisi ipoglicemiche
 IL RUOLO DELLA DIETA
IL RUOLO DELLA DIETA
 A TAVOLA CON IL DIABETE
A TAVOLA CON IL DIABETE
 ATTIVITÀ FISICA
ATTIVITÀ FISICA
 DOMANDE ” A TUTTO CAMPO “
DOMANDE ” A TUTTO CAMPO “
Il rischio peggiore per i pazienti affetti da diabete mellito è la possibilità che la patologia possa degenerare nelle “complicanze”, spesso legate alla durata e al compenso metabolico.
 L’IPOGLICEMIA
L’IPOGLICEMIA
 LA MICROANGIOPATIA
LA MICROANGIOPATIA
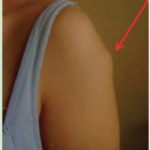 LE LIPOIPERTROFIE
LE LIPOIPERTROFIE